Рекомпозиция (↑LBM и ↓FM) и инкретины (например, агонисты GLP-1 и GIP, такие как Семаглутид, Тирзепатид) против экзогенного инсулина – Перераспределение (коэффициент p) – Лептин и чувствительность к инсулину – Почему гипергликемия ≠ инсулинорезистентность, и как инкретины сохраняют мышечную массу и предпочтительно уменьшают жировые запасы (т.е. выступают в роли агентов перераспределения)
Терминология (ключевые понятия).
- AA: аминокислота
- B.F.%: процент жира в организме
- FA: жирная кислота
- FFA: свободная жирная кислота
- FFMI: индекс безжировой массы тела (кг/м²; кг = вес тела – (B.F. % * вес тела) / рост в квадрате)
- FM: жировая масса
- LBM: мышечная масса (FFM: безжировая масса, синоним)
- Рекомпозиция против Перераспределения.
Перераспределение - это концепция, служащая цели всех разумных пищевых вмешательств. Коэффициент p (коэффициент перераспределения) описывает количество белка, отложенного в тканях LBM по отношению к энергетическому потреблению и, наоборот, потерю белка из тканей LBM в условиях энергетического дефицита. Коэффициент p охватывает факторы: (i) гормональный статус (т.е. абсолютные уровни известных ключевых гормонов), (ii) чувствительность к инсулину и (iii) чувствительность к лептину. Между (i) – (iii) существует взаимодействие.
Чувствительность к инсулину: при диете (то есть в состоянии энергетического дефицита), инсулинорезистентность (обратная сторона чувствительности к инсулину) способствует потере жира, ограничивая использование глюкозы мышцами в качестве топлива – сохраняя глюкозу для мозга и ↑использование внутримышечных жирных кислот (ЖК). При наборе массы, чувствительность к инсулину в мышцах полезна, а в жировых клетках – нет.
Факторы, влияющие на чувствительность к инсулину, включают [1]:
- Уровни жира в организме; B.F.% (основной предиктор): ↑B.F. ⇒ ↑использование ЖК в качестве топлива (сохраняя глюкозу и белок [который может использоваться печенью в глюконеогенезе]) и определяет сигнализацию адипокинов (то есть гормоны, выделяемые адипоцитами [лептин, TNF-α, IL-…, адипонектин и т. д.]) ⇒ ↓чувствительность к инсулину.
- Мышечное сокращение (то есть активность, как например, передвижение, силовые тренировки) ⇒ ↑поглощение глюкозы в мышечные клетки; транслокация GLUT-4 ⇒ ↑чувствительность к инсулину.
- Диета: Высокое содержание углеводов (особенно рафинированных), насыщенных жиров и низкое содержание клетчатки ⇒ ↓чувствительность к инсулину.
- Восполнение гликогена или сверхкомпенсация ⇒ ↑поглощение глюкозы и гликогенез ⇒ ↑чувствительность к инсулину.
- Истощение гликогена (например, в период после интенсивной тренировки, до приема пищи, особенно углеводов) ⇒ устранение (полное истощение) доступности глюкозы и способствует окислению ЖК после исчерпания запасов гликогена в мышцах (в среднем < 700 г у взрослых) ⇒ ↑кровяные (циркулирующие) свободные ЖК ⇒ ↓чувствительность к инсулину.
- Генетические факторы частично корректируемые лекарствами, например, в случаях явного гипогонадизма, заместительная терапия тестостероном (TRT) явно устраняет инсулинорезистентность в случаях, когда этиология инсулинорезистентности связана с дефицитом тестостерона.
Пример 1: При начале диеты уровень лептина может снизиться на 50% в течение одной недели (или меньше) – хотя очевидно, что человек, сидящий на диете, не теряет 50% жировой массы – так что в остром периоде изменения уровня лептина становятся несвязанными с B.F. (скорее сигнализируя об энергетическом потреблении).
После первоначального снижения, наблюдается более постепенное снижение лептина, связанное с потерей B.F.%.
Пример 2: При переедании уровень лептина также ↑быстро (то есть без связи с ΔB.F.%, а скорее связан с энергетическим потреблением).
В краткосрочной перспективе секреция лептина определяется в первую очередь доступностью глюкозы – таким образом, уменьшение количества глюкозы в жировой клетке (диета) ⇒ ↓лептин и наоборот.
Сайт-специфические эффекты гормона лептина включают воздействие на поджелудочную железу и печень, в скелетных мышцах он ↑использование ЖК и ↓аминокислот и глюкозы в качестве топливных субстратов (способствуя потере жира, сохранению белка)... [1]
По сути, перераспределение (коэффициент p) - это концепция, сочетающая чувствительность к лептину и инсулину как основные факторы, определяющие, как изменения в калорийности питания и содержании макронутриентов влияют на обмен веществ (сильно влияя на состав тела), а также на гормональный статус. Мы можем настраивать и улучшать этот процесс, учитывая целевую ткань (ткани) и нашу цель (например, набор массы против сокращения веса).
- Инсулинорезистентность способствует потере жира (уменьшение FM), но за счет сохранения LBM (таким образом, это нерационально для разумного сокращения веса).
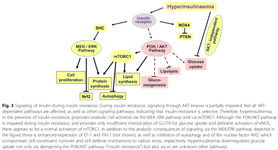
Инсулинорезистентность - это состояние, при котором ткани организма (например, печень, поджелудочная железа, скелетные мышцы) больше не узнают инсулин организма и продолжают производить глюкозу в неуместно больших количествах. Это состояние гипергликемии является следствием, а не причиной инсулинорезистентности, хотя токсические уровни глюкозы действительно ухудшают чувствительность клеток островков поджелудочной железы к инсулину как один из путей/механизмов инсулинорезистентности, усугубляя инсулинорезистентность.
- Инкретины: агонисты GLP-1 и GIP.
Инкретины (агонисты GLP-1 и GIP) напрямую улучшают чувствительность к инсулину, модулируя секрецию инсулина – связывая ее с присутствием повышенных концентраций глюкозы. Эта секреция инсулина снижается по мере уменьшения концентраций глюкозы в крови и приближения к евгликемии. Кроме того, косвенно, за счет снижения потребления пищи, эти препараты приводят к уменьшению B.F.%. Уменьшение B.F.% за счет снижения потребления пищи, в свою очередь, снижает запасы FM (и, следовательно, циркулирующие свободные ЖК), тем самым дополнительно улучшая чувствительность к инсулину.
- Липолитические агенты.
Когда ткани, такие как печень и жировые клетки, не стимулируются инсулином, глюкоза не усваивается клетками. Без глюкозы печень начинает метаболизировать свободные жирные кислоты (ЖК), тем самым увеличивая уровень кетонов в крови и предотвращая их реэтерификацию в жировых клетках. В печени и жировых клетках, без усвоения инсулина этими тканями, происходит подавление синтеза жира/липогенеза (адипоцит) и синтеза липопротеинов очень низкой плотности (VLDL) (печень).
Не забудем и о мозге; когда системная глюкоза в крови повышена, он постоянно имеет свой предпочтительный источник энергии и поддерживает нас в живых. Нам это нравится.
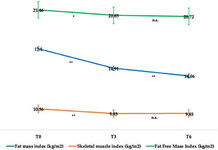
- Инкретины, улучшая чувствительность к инсулину, сохраняют мышечную массу (индекс безжировой массы тела и индекс скелетных мышц), одновременно уменьшая индекс жировой массы.
Всё это может звучать слишком радужно, но нам нравится, как работают агонисты GLP-1 и GIP (например, тирзепатид, семаглутид), потому что инсулинорезистентность во время калорийного ограничения в скелетных мышцах (>60% массы тела, больше у культуристов) - это довольно страшное представление. Сначала гликогеновые запасы катаболизируются довольно быстро; затем внутримышечный триглицерид (составляющий всего около 1% влажной массы мышцы, до 2% объема, поскольку жир менее плотный, чем скелетные мышцы, и около 1/3 энергии мышц, так как жир энергетически плотный), и в конце концов, если организму нужно, он будет использовать аминокислоты (катаболизируя мышечные белки; протеолиз) для получения энергии для работы. Таким образом, эти агенты, поскольку они повышают чувствительность к инсулину, должны способствовать сохранению LBM во время сокращения веса.
Действительно, мы можем увидеть из этого рисунка из исследовательской статьи 2022 года авторов Вольпе и коллег [1], что семаглутид довольно эффективно сохраняет LBM и предпочтительно уменьшает FM, с только клинически незначительными снижениями индекса безжировой массы тела (FFMI, кг/м²) и индекса скелетных мышц в период начальной адаптации, который затем снижается:
Таким образом, улучшая чувствительность к инсулину, один из компонентов уравнения коэффициента p, инкретины могут быть справедливо классифицированы как агенты перераспределения, подобно кленбутеролу – но в отличие от кленбутерола и других его классов, которые способствуют инсулинорезистентности, инкретины повышают чувствительность к инсулину и имеют гораздо меньше серьезных побочных эффектов.
- Чувствительность к инсулину – Что это значит? Инсулинорезистентность ≠ Гипергликемия.
Чувствительность к инсулину многофакторна и включает в себя системные (например, QUICKI) и периферические (например, GLUT-4) компоненты и регулируется центрально GLP-1 и GIP. Гипергликемия является лишь одним из факторов (другим является инсулин), который служит маркером системной инсулинорезистентности. Есть и другие аспекты, включая углеводную толерантность и т. д.
- Экзогенный инсулин вызывает инсулинорезистентность.
Эндогенный инсулин выделяется пульсирующим образом (быстрый всплеск) для регулирования роста и метаболизма, в отличие от тестостерона, который выделяется более равномерно (постепенное высвобождение в кровь; но подвержено суточным колебаниям, например, больше выделения утром, чем в середине дня/вечером). Хроническое повышение инсулина, например, соответствующее профилю высвобождения низкой дозы инсулина гларгина (Лантус) в течение дня, обладает относительно большой площадью под кривой (AUC) из-за профиля высвобождения (высокие концентрации на длительные периоды времени) по сравнению с нормальными здоровыми профилями высвобождения эндогенного инсулина (сопоставимо с фармакокинетикой обычного инсулина, например, Актрапид, Новолин или ХумуЛин -R). Эта большая AUC Лантуса и/или умеренно высокие и частые дозы экзогенного регулярного инсулина описываются как хроническая гиперинсулинемия.
Эта резистентность не возникает из-за обратной связи на уровне β-клеток.
Вместо этого, то, что происходит при хронической гиперинсулинемии, вызывающей инсулинорезистентность, многофакторно и включает:
- Увеличение HOMA-IR и снижение QUICKI (биохимические показатели инсулинорезистентности и чувствительности к инсулину соответственно)
- Увеличение уровней и активности sn-1,2-диацилглицерола (DAG) за счет де ново синтеза.
[1] McDonald, L. The Ultimate Diet 2.0: Advanced Cyclical Dieting for Achieving Super Leanness. (2003). Lyle McDonald Publishing.
[2] Volpe S, Lisco G, Racaniello D, Fanelli M, Colaianni V, Vozza A, Triggiani V, Sabbà C, Tortorella C, De Pergola G, Piazzolla G. Once-Weekly Semaglutide Induces an Early Improvement in Body Composition in Patients with Type 2 Diabetes: A 26-Week Prospective Real-Life Study. Nutrients. 2022 Jun 10;14(12):2414. doi: 10.3390/nu14122414.
[3] Kolb H, Kempf K, Röhling M, Martin S. Insulin: too much of a good thing is bad. BMC Med. 2020;18(1):224. Published 2020 Aug 21. doi:10.1186/s12916-020-01688-6
Оригинальная статья на английском языке: https://thinksteroids.com/articles/...t-loss-glp1-gip-agonists-partitioning-agents/